Tip plućnih ćelija koji je najpodložniji infekciji SARS-CoV-2, virusom koji izaziva COVID-19, nije onaj za koji se ranije pretpostavljalo da je najranjiviji. Štaviše, virus ulazi u ovu osetljivu ćeliju neočekivanim putem. Medicinske posledice mogu biti značajne.
Istraživači Stanford Medicine umešali su tip imunološke ćelije poznat kao intersticijski makrofag u kritičnu tranziciju od samo dosadnog slučaja COVID-19 u potencijalno smrtonosni slučaj.
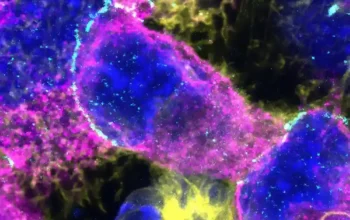
Intersticijski makrofagi nalaze se duboko u plućima, obično štiteći taj dragoceni organ, između ostalog, nagomilavanjem virusa, bakterija, gljivica i čestica prašine koje se probijaju niz naše disajne puteve. Ali upravo su te ćelije, pokazali su istraživači u studiji objavljenoj u Journal of Experimental Medicine, da su od svih poznatih tipova ćelija koje čine plućno tkivo najpodložnije infekciji SARS-CoV-2.
Naučnici su naučili da intersticijalni makrofagi zaraženi SARS-CoV-2 se pretvaraju u proizvođače virusa i izbacuju hemijske signale koji izazivaju upale i ožiljke, potencijalno utirući put ka pneumoniji i oštećujući pluća do tačke gde se virus nalazi sa tim moćnim izlučenim supstancama, može izbiti iz pluća i izazvati pustoš u celom telu.
Iznenađujući nalazi ukazuju na nove pristupe u sprečavanju da infekcija SARS-CoV-2 postane bolest opasna po život. Zaista, oni mogu da objasne zašto monoklonska antitela namenjena za borbu protiv teškog COVID-a nisu dobro funkcionisala, ako su uopšte funkcionisala – a kada su delovala, to je bilo samo kada su davana u ranoj fazi infekcije, kada je virus inficirao ćelije u gornjih disajnih puteva koji vode do pluća, ali se još nisu učvrstili u plućnom tkivu.
„Poništili smo brojne lažne pretpostavke o tome kako se virus zapravo razmnožava u ljudskim plućima“, rekla je Ketrin Bliš, doktor medicine, profesor zaraznih bolesti i mikrobiologije i imunologije i Džordž E. i Lusi Beker Profesor medicine i vanredni dekan za osnovna i translaciona istraživanja.
Blish je ko-stariji autor studije, zajedno sa Markom Krasnouom, MD, Ph.D., profesorom biohemije Paulom i Mildred Berg i izvršnim direktorom Centra Vera Moulton Vall za plućne vaskularne bolesti.
„Mislimo da je kritični korak kada virus inficira intersticijske makrofage, izazivajući ogromnu inflamatornu reakciju koja može preplaviti pluća i proširiti infekciju i upalu na druge organe“, rekao je Krasnov. Blokiranje tog koraka, rekao je, moglo bi se pokazati kao veliki terapijski napredak. Ali postoji preokret zapleta: virus ima neobičan način da uđe u ove ćelije – put koji programeri lekova još nisu naučili kako da efikasno blokiraju – što zahteva novi fokus na taj alternativni mehanizam, dodao je on.
U radu objavljenom u časopisu Nature 2020. godine, Krasnov i njegove kolege, uključujući tadašnjeg diplomiranog studenta Kajla Travaglinija, doktora nauka—koji je takođe jedan od vodećih autora nove studije zajedno sa doktorom medicine. student Timothi Vu— opisao tehniku koju su razradili za izolovanje svežih ljudskih pluća; odvajanje ćelija jedne od druge; i karakterišući ih, jednog po jednog, na osnovu toga koji su geni unutar svake ćelije bili aktivni i koliko.
Koristeći tu tehniku, laboratorija Krasnov i saradnici su bili u mogućnosti da razaznaju više od 50 različitih tipova ćelija, sastavljajući atlas zdravih ćelija pluća.
„Upravo smo sastavili ovaj atlas kada je udarila pandemija COVID-19“, rekao je Krasnov. Ubrzo nakon toga, saznao je da Blish i Arjun Rustagi, MD, Ph.D., instruktor zaraznih bolesti i još jedan vodeći koautor studije, grade ultra bezbedno postrojenje gde bi mogli bezbedno da uzgajaju SARS-CoV-2 i zaraziti ćelije njime.
Usledila je saradnja. Krasnov i Blish i njihovi saradnici dobili su sveže zdravo plućno tkivo izrezano od sedam hirurških pacijenata i pet preminulih davalaca pluća čija su pluća bila bez virusa, ali iz ovog ili onog razloga nisu korišćena u transplantaciji.
Nakon što su inficirali plućno tkivo SARS-CoV-2 i čekali jedan do tri dana da se infekcija proširi, razdvojili su i otkucali ćelije kako bi stvorili atlas zaraženih ćelija pluća, analogan onom koji je Krasnovov tim napravio sa zdravim plućima. ćelije. Videli su većinu tipova ćelija koje je Krasnouov tim identifikovao u zdravom plućnom tkivu.
Sada su naučnici mogli da uporede netaknute i SARS-CoV-2-inficirane ćelije pluća istog tipa i vide po čemu se razlikuju: želeli su da znaju koje ćelije je virus inficirao, koliko se lako SARS-CoV-2 replicira u zaraženim ćelijama i koje gene su zaražene ćelije podigle ili smanjile u poređenju sa nivoima aktivnosti njihovih zdravih kolega. Bili su u stanju da to urade za svaki od desetina različitih tipova ćelija koje su identifikovali iu zdravim i u inficiranim plućima.
„To je bio jednostavan eksperiment, a pitanja koja smo postavljali bila su očigledna“, rekao je Krasnov. „To su bili odgovori za koje nismo bili spremni.“
Pretpostavlja se da su ćelije u plućima koje su najranjivije na infekciju SARS-CoV-2 one poznate kao ćelije alveolarnog tipa 2. To je zato što površine ovih ćelija, zajedno sa površinama brojnih drugih tipova ćelija u srcu, crevima i drugim organima, sadrže mnogo kopija molekula poznatog kao ACE2. Pokazalo se da SARS-CoV-2 može da se uhvati za ACE2 i manipuliše njime na način koji omogućava virusu da prođe u ćelije.
Alveolarne ćelije tipa 2 su donekle ranjive na SARS-CoV-2, otkrili su naučnici. Međutim, ispostavilo se da su tipovi ćelija koji su bili daleko najčešće zaraženi dve varijante ćelijskog tipa zvanog makrofag.
Reč „makrofag“ potiče od dva grčka izraza što, otprilike, znači „veliki jedač“. Ovo ime nije nezasluženo. Vazduh koji udišemo nosi ne samo kiseonik, već, nažalost, i sitne čestice prljavštine u vazduhu, spore gljivica, bakterije i viruse. Makrofag zarađuje za opstanak tako što, između ostalog, guta ova strana tela.
Dišni putevi koji vode do naših pluća kulminiraju u bezbroj alveola, minijaturnih vazdušnih kesa debljine jedne ćelije, koje se naslanjaju na obilne kapilare. Ovo sučelje, nazvano intersticijum, je mesto gde kiseonik iz vazduha koji udišemo ulazi u krvotok i zatim se distribuira u ostatak tela kroz cirkulatorni sistem.
Dve vrste makrofaga povezanih sa plućima osetljivim na SARS-CoV-2 nalaze se na dva različita mesta. Takozvani alveolarni makrofagi vise u vazdušnim prostorima unutar alveola.
Jednom zaražene, ove ćelije tinjaju, proizvodeći i izbacujući virusno potomstvo povremenim tempom, ali manje-više zadržavajući ukočenu gornju usnu i održavajući svoju normalnu funkciju. Ovakvo ponašanje im može omogućiti da hrane napredovanje SARS-CoV-2 inkubacijom i generisanjem stalne količine novih virusnih čestica koje beže skriveno i prodiru u sloj ćelija koji obuhvataju alveole.
Intersticijski makrofagi, drugi tip ćelija za koji je otkriveno da je lako i duboko inficiran SARS-CoV-2, patroliraju na suprotnoj strani alveola, gde se guma kiseonika susreće sa putem crvenih krvnih zrnaca.
Ako virusna čestica ili drugi mikrob uspe da izbegne budnost alveolarnih makrofaga, inficira i probije sloj ćelija koji okružuje alveole, ugrožavajući ne samo pluća već i ostatak tela, intersticijalni makrofagi su spremni da uskoče i zaštite komšiluk.
Barem, obično. Ali kada se intersticijski makrofag sretne sa SARS-CoV-2, to je druga priča. Umesto da ga pojede svejedina imunska ćelija, virus je inficira.
A inficirani intersticijski makrofag ne samo da tinja; zapali se. Nastaje sav pakao dok virus bukvalno preuzima kontrolu i preuzima kontrolu, otimajući ćelijsku mašineriju za proizvodnju proteina i nukleinskih kiselina.
Tokom proizvodnje ogromnog broja kopija samog sebe, SARS-CoV-2 uništava granice koje razdvajaju jezgro ćelije od ostatka ćelije poput lopatice koja razbija i raspršuje žumance sirovog jajeta. Potomstvo virusa izlazi iz istrošenog makrofaga i prelazi na inficiranje drugih ćelija.
Ali to nije sve. Za razliku od alveolarnih makrofaga, inficirani intersticijski makrofagi ispumpavaju supstance koje signaliziraju drugim imunim ćelijama na drugim mestima u telu da krenu u pluća. Kod pacijenta, sugeriše Krasnov, ovo bi izazvalo inflamatorni priliv takvih ćelija.
Kako se pluća pune ćelijama i tečnošću koja dolazi sa njima, razmena kiseonika postaje nemoguća. Barijera koja održava alveolarni integritet raste progresivno oštećena. Curenje zaraženih tečnosti iz oštećenih alveola gura virusno potomstvo u krvotok, prenoseći infekciju i upalu u udaljene organe.
Ipak, druge supstance koje oslobađaju intersticijski makrofagi inficirani SARS-CoV-2 stimulišu proizvodnju vlaknastog materijala u vezivnom tkivu, što dovodi do ožiljaka na plućima. Kod živog pacijenta, zamena ćelija propustljivih za kiseonik ožiljnim tkivom bi dalje učinila pluća nesposobnim da izvrše razmenu kiseonika.
„Ne možemo reći da će ćelija pluća koja sedi u posudi dobiti COVID“, rekao je Bliš. „Ali sumnjamo da bi ovo moglo biti tačka u kojoj, kod stvarnog pacijenta, infekcija prelazi iz upravljive u tešku.“
Ovo neočekivano otkriće dodatno pogoršava otkriće da SARS-CoV-2 koristi drugačiji put za inficiranje intersticijskih makrofaga od onog koji koristi za inficiranje drugih tipova.
Za razliku od alveolarnih ćelija tipa 2 i alveolarnih makrofaga, kojima virus dobija pristup tako što se drži ACE2 na njihovim površinama, SARS-CoV-2 se razbija u intersticijalne makrofage koristeći drugačiji receptor koji ove ćelije prikazuju. U studiji, blokiranje vezivanja SARS-CoV-2 za ACE2 zaštitilo je prve ćelije, ali nije uspelo da smanji osetljivost drugih ćelija na infekciju SARS-CoV-2.
„SARS-CoV 2 nije koristio ACE2 da uđe u intersticijske makrofage“, rekao je Krasnov. „Ulazi preko drugog receptora zvanog CD209.“
Čini se da to objašnjava zašto monoklonska antitela razvijena posebno da blokiraju interakciju SARS-CoV-2/ACE2 nisu uspela da ublaže ili spreče teške slučajeve COVID-19.
Vreme je da se pronađe potpuno novi set lekova koji mogu da ometaju vezivanje SARS-CoV-2/CD209. Sada, rekao je Krasnov.